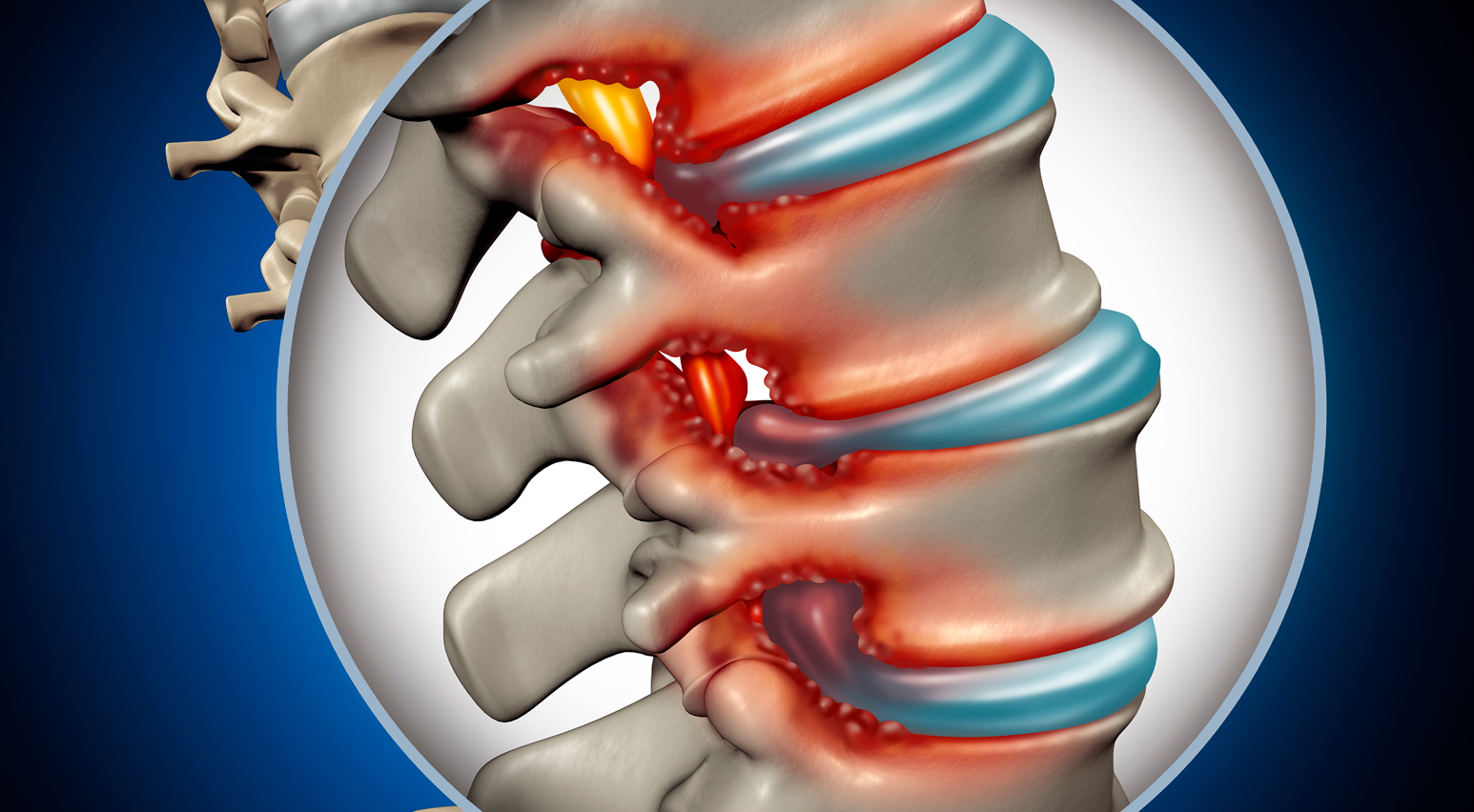
Raquiestenosis lumbar o estenosis espinal lumbar
- Espondilosis degenerativa: Es una causa importante de estenosis espinal lumbar. Con el envejecimiento, cambios por desgaste, traumas y otros factores, los discos intervertebrales pueden degenerar y protruir hacia atrás, cargando más los elementos posteriores de las vértebras. Esto lleva a la formación de osteofitos vertebrales posteriores, hipertrofia facetaria, quistes sinoviales y hipertrofia del ligamento amarillo, lo que provoca estenosis espinal.
- Espondilolistesis Degenerativa: Otra causa de estenosis espinal lumbar. Los cambios degenerativos pueden fracturar la pars interarticularis, generando inestabilidad y una traslación hacia adelante de las vértebras. Este deslizamiento puede estrechar el canal espinal, causando estenosis.
- Otras condiciones adquiridas: Aunque menos comunes, deben ser consideradas, como lesiones que ocupan espacio, fibrosis post-quirúrgica, enfermedades reumatológicas y otras enfermedades esqueléticas como la espondilitis anquilosante o la hiperostosis esquelética idiopática difusa. Las formas adquiridas de la estenosis espinal se clasifican además como degenerativas, espondilolísticas, iatrogénicas (postquirúrgicas), postraumáticas o combinadas.
- Causas congénitas: En casos más raros, la estenosis espinal lumbar puede ser causada por condiciones congénitas como la acondroplasia, que puede llevar a pedículos cortos con facetas medialmente ubicadas. Algunas personas nacen con un canal espinal pequeño. Esto se llama «estenosis congénita». Sin embargo, el estrechamiento del canal espinal ocurre más comúnmente debido a cambios relacionados con la edad que se desarrollan con el tiempo. Esta condición se llama «estenosis espinal adquirida». La estenosis espinal es más común en personas mayores de 50 años.
- Clasificación anatómica: La estenosis espinal lumbar se clasifica anatómicamente en:
- Estenosis central: causada por hipertrofia del ligamento amarillo anteriormente y protrusión del disco posteriormente, comprimiendo el saco dural.
- Estenosis en la fosa lateral: debido a la artropatía de la articulación facetaria con crecimiento excesivo de la faceta superior y formación de osteofitos, comprimiendo las raíces nerviosas descendentes.
- Estenosis foraminal: provocada por pérdida de altura del disco, protrusión discal foraminal u osteofitos, comprimiendo la raíz nerviosa que sale.
- Estenosis extraforaminal: generalmente causada por hernia discal farolateral con compresión de la raíz nerviosa que sale.
Además, la estenosis espinal puede ser causada por osteoartritis, espondiloartritis inflamatoria, protrusión del disco, engrosamiento de los ligamentos vertebrales, tumores, infecciones y diversos trastornos óseos metabólicos que causan crecimiento óseo, como la enfermedad de Paget.
La estenosis espinal puede ejercer presión sobre la médula espinal y los nervios dentro de la columna vertebral. Generalmente se manifiesta en el cuello y la zona lumbar. La afección suele estar relacionada con el desgaste propio de la edad. Cuando hay síntomas, incluyen dolor, entumecimiento, incontinencia urinaria y fecal, y debilidad muscular.
- Falta de definición universal: Debido a la falta de una definición universalmente aceptada para la estenosis espinal lumbar, resulta difícil determinar su epidemiología con exactitud.
- Estudios de prevalencia:
- En un estudio de Framingham, se consideró estenosis espinal lumbar absoluta cuando el diámetro central del canal era inferior a 10 mm. La prevalencia de esta estenosis adquirida fue del 19.4% en personas de entre 60 y 69 años.
- En un estudio japonés basado en la población, se usó un cuestionario de síntomas para predecir la estenosis lumbar. Se demostró que la incidencia aumenta con la edad, con un 1.7% a 2.2% entre los 40 y 49 años, y un 10.3% a 11.2% entre los 70 y 79 años.
La prevalencia de la estenosis espinal relativa y absoluta aumentó respectivamente del 16.0% al 38.8% y del 4.0% al 14.3% entre los menores de 40 años y los mayores de 60 años. En el grupo de 60 a 69 años, la prevalencia de estenosis adquirida aumenta con la edad a un 47.2% relativo y un 19.4% absoluto.
Es un problema extendido en los ancianos, causando dolor, discapacidad, riesgo de caídas y depresión.
La estenosis espinal es una de las causas más comunes de lesiones medulares no traumáticas en personas mayores de 50 años. Debido al envejecimiento de la población, las tasas de incidencia de la estenosis espinal adquirida (o degenerativa) han estado aumentando. Este tipo de estenosis se debe a cambios degenerativos relacionados con el envejecimiento y ocurre a partir de los 50 años.
Existen varios tipos de estenosis espinal. La estenosis espinal lumbar y cervical son las más comunes y pueden ocurrir por separado o combinadas. La columna torácica rara vez se ve afectada. Los datos epidemiológicos sugieren una incidencia de 1 caso por cada 100,000 para la estenosis de la columna cervical y 5 casos por cada 100,000 para la estenosis de la columna lumbar. La incidencia de ambos tipos aumenta durante el proceso de envejecimiento.
- Contribución a la cirugía de columna en EE. UU.: La estenosis espinal lumbar es una causa significativa de cirugía de columna en Estados Unidos. Un 5.9% de cada 100 pacientes progresaron a fusión lumbar dentro de un año desde el momento del diagnóstico de degeneración lumbar.

Las causas de los síntomas neurológicos de la estenosis espinal lumbar se han considerado originadas por la compresión e isquemia de las raíces nerviosas. La compresión de las raíces nerviosas puede surgir por compresión mecánica directa o por el aumento de la presión intratecal debido al estrechamiento del canal. La inflamación de las raíces nerviosas también es un mecanismo plausible pero menos probable de los síntomas neurológicos en la estenosis espinal lumbar.
Clásicamente, la estenosis espinal lumbar se manifiesta como dolor que empeora al caminar durante mucho tiempo, estar de pie y al extender la zona lumbar, y se alivia al flexionarse hacia adelante y descansar. La claudicación neurogénica es un rasgo importante de la estenosis espinal lumbar. Los síntomas suelen ser bilaterales pero generalmente asimétricos. La mayoría de los pacientes experimentan dolor lumbar, entumecimiento y hormigueo. En la estenosis espinal lumbar, el entumecimiento y hormigueo generalmente involucran toda la pierna y rara vez afectan solo la distribución de un nervio.
- Claudicación neurogénica: dolor en piernas que puede incluir glúteos, ingle y parte frontal del muslo, con irradiación hacia la parte posterior de la pierna y pies. Además del dolor, los síntomas en las piernas pueden ser fatiga, pesadez, debilidad y/o parestesia.
- Los pacientes pueden experimentar calambres nocturnos en las piernas y problemas en la vejiga.
- Estos síntomas pueden ser unilaterales o, más comúnmente, bilaterales y simétricos.
- La postura del paciente afecta los síntomas: la extensión lumbar aumenta el dolor, mientras que la flexión lo disminuye.
- Sentarse suele aliviar los síntomas, a diferencia de muchos casos de dolor lumbar común que empeora con el tiempo sentado.
- Acostarse plano a menudo proporciona menos alivio, pero acostarse de lado (permitiendo la flexión lumbar) es más cómodo.
Algunos pacientes pueden tener síntomas difíciles de atribuir definitivamente a la estenosis espinal lumbar. Por ejemplo, pueden reportar solo dolor lumbar (sin síntomas en las piernas), que son típicos de la claudicación neurogénica (por ejemplo, naturaleza característica de los síntomas en ciertas posiciones).
Aproximadamente el 43 por ciento de los pacientes experimentan debilidad. Al subir escaleras, algunos pacientes notan que es más fácil que al bajarlas, ya que al subir, la espalda se flexiona hacia adelante. Si los pacientes presentan disfunción reciente de intestino o vejiga, anestesia en silla de montar, debilidad bilateral en las extremidades inferiores y/o aumento de los reflejos en las extremidades inferiores, puede ser que hayan desarrollado síndromes de cola de caballo o cono medular.
Clásicamente, la estenosis espinal lumbar se presenta con:
- Dolor que empeora al caminar mucho, estar de pie o al inclinar la espalda hacia atrás, pero mejora al flexionarse hacia adelante y descansar.
- Claudicación neurogénica: dolor o molestias que se irradian a las nalgas, muslos y piernas al caminar, reduciendo la capacidad de caminar.
- Signo del Carrito de Compras.
- Síntomas generalmente bilaterales, pero con asimetría común.
- Dolor lumbar, entumecimiento y hormigueo frecuentes.
- Entumecimiento y hormigueo en toda la pierna, raramente en una sola área.
- Debilidad en aproximadamente el 43% de los pacientes.
- Posible sensación de mayor facilidad al subir escaleras que al bajarlas debido a la posición de la espalda.
- Priapismo (disfunción eréctil) es un síntoma raro.
- Nuevos problemas intestinales o urinarios, anestesia en silla de montar, debilidad en ambas piernas y/o aumento de los reflejos pueden indicar síndromes de cauda equina o cono medular.
No todos los pacientes con estrechamiento espinal tienen síntomas, por lo que el término «estenosis espinal» se refiere a los síntomas de dolor y no al estrechamiento en sí mismo. Se diagnostica estenosis espinal solo cuando aparecen los síntomas.
La estenosis espinal está relacionada con el envejecimiento y afecta principalmente a personas mayores de 40 a 60 años.
Es crucial realizar un examen físico exhaustivo en pacientes con sospecha de estenosis espinal lumbar. El dolor radicular unilateral debido a estenosis foraminal puede ser provocado con la extensión lumbar pasiva y activa, también conocido como signo de Kemp. Aunque los pacientes pueden tener una radiculopatía lumbar superpuesta, hay que tener en cuenta que los exámenes neurológicos en pacientes con estenosis espinal lumbar suelen ser normales. Los pacientes con dolor radicular no tendrán un empeoramiento del dolor con la maniobra de Valsalva, como ocurre en el caso de una protrusión discal. Solo el 10 por ciento de los pacientes presentarán un test de elevación de pierna recta positivo. También se debe verificar el pulso pedal durante el examen físico, ya que la claudicación vascular puede presentarse de manera similar.
Antes hablamos sobre cómo no hay un acuerdo claro sobre cómo definir la estenosis espinal lumbar. Pero, cuando hay nuevos síntomas o se sospecha de problemas en la espalda, como compresión de nervios o estenosis espinal, se recomienda hacer neuroimágenes.
Para la estenosis espinal lumbar, el método más común es una resonancia magnética (RM) de la espalda sin contraste, siempre que no haya problemas que contraindiquen la RM. Otra opción es la mielografía con TC cuando la RM no se puede hacer. Los médicos a menudo usan ciertas medidas en estas imágenes para diagnosticar la estenosis, como un área del canal espinal menor a ciertos números.
Es importante saber que la estenosis espinal lumbar puede aparecer en las imágenes de muchas personas sin causarles problemas. Y a veces, no hay mucha relación entre lo que se ve en las imágenes y los síntomas que sienten las personas.
También se usan pruebas como la electromiografía (EMG) para ayudar a distinguir entre diferentes problemas de nervios, como la estenosis espinal y otros.
La estenosis espinal lumbar es una razón importante de dolor y discapacidad. Aproximadamente la mitad de los pacientes con este problema también pueden tener afectación en otras partes de la espalda con el tiempo. Aunque generalmente no es grave, puede causar molestias. En un estudio, alrededor del 30% de los pacientes que eligieron tratamientos sin cirugía terminaron pidiendo una cirugía más adelante. Y cerca del 19% de los pacientes que se sometieron a una cirugía inicialmente necesitaron otra cirugía después.
Opciones de tratamiento:
- Tratamiento Conservador:
- Terapia Física: Ejercicios para estirar y fortalecer los músculos centrales pueden ayudar a corregir la postura y mejorar los síntomas.
- Medicamentos antiinflamatorios orales: Ayudan a reducir la inflamación y el dolor.
- Inyecciones de esteroides epidurales: Aunque proporcionan alivio a corto plazo, no muestran mejoras a largo plazo en el dolor y la discapacidad en la estenosis espinal lumbar.
Los pacientes con estenosis espinal lumbar (LSS) a menudo reciben tratamiento quirúrgico temprano, pero el tratamiento conservador puede ser una opción viable. El contenido específico y la efectividad de este respecto a otras estrategias no quirúrgicas aún no se han aclarado completamente.
La gestión postoperatoria después de la cirugía de columna es variable. Algunos aspectos pueden incluir educación, rehabilitación, ejercicios y entrenamiento neuromuscular. La evidencia de baja calidad sugiere que el uso de un corsé lumbar mejora la capacidad de caminar, pero debe usarse durante un número limitado de horas para evitar la atrofia muscular.
No todos los pacientes deben ser tratados; solo aquellos con síntomas deben recibir tratamiento. A largo plazo, la cirugía puede ser más efectiva que la terapia física para el dolor y la discapacidad.
El tratamiento conservador, especialmente la Kinesiología y Quiropráctica, incluye una combinación de diferentes intervenciones:
- Reposo en cama.
- Programas de ejercicios basados en flexión lumbar.
- Terapia manual.
- Ejercicios isométricos y de estiramiento lumbar.
- Ejercicios posturales estáticos y dinámicos.
- Fortalecimiento muscular individualizado.
- Ejercicios de resistencia.
- Estabilización de los músculos abdominales y lumbares.
- Asesoramiento postural y ergonómico.
- Prevención de caídas en personas mayores.
- Ejercicios de ciclismo.
- Educación (escuela de espalda) y asesoramiento.
- Ejercicios en el hogar.
- Ejercicios de aeróbicos.
Las técnicas de terapia manual, como manipulaciones de flexión-distensión, rotación lumbar de lado, movilizaciones posteroanteriores, entre otras, parecen ser intervenciones efectivas y su uso combinado puede ser eficaz. La normalización del movimiento de cadera parece ser clave en el tratamiento exitoso de pacientes.
El enfoque en el ejercicio aeróbico y la prescripción de ejercicios personalizados puede mejorar la capacidad funcional, la movilidad, la fuerza muscular y el manejo del dolor en pacientes con estenosis espinal lumbar. Las estrategias de ejercicio pueden incluir caminar sin peso, ejercicios de movilidad espinal, ejercicios de fortalecimiento de cadera y núcleo, entre otros.
Ejercicios específicos de movilidad espinal y flexión lumbar pueden mejorar la flexibilidad y reducir la rigidez general asociada. Estos ejercicios, como la extensión torácica, auto-movilización y ejercicios de estiramiento, pueden aliviar los síntomas inmediatamente en algunos pacientes.
- Tratamiento Quirúrgico:
- Laminectomía: Es el procedimiento más común. Se realiza cuando persiste el dolor a pesar del tratamiento conservador durante 3 a 6 meses o hay deterioro neurológico progresivo.
- Laminectomía con fusión: Se indica cuando se necesita más estabilidad, especialmente en casos de inestabilidad segmentaria o quirúrgica.
- Implante de espaciador interespinal: Una opción menos invasiva para pacientes con síntomas de claudicación intermitente sin espondilolistesis.
En general, el objetivo del tratamiento es reducir los síntomas y mejorar la función, con la cirugía reservada para casos persistentes o deterioro neurológico.
Si tienes otras dudas puedes revisar nuestra sección de Preguntas Frecuentes, o comenzar ahora con tu tratamiento agendando una hora con nosotros

